Chirurgische Behandlungsoptionen – Ein Kurzzeit-Follow-up in 17 Fällen
Die Autoren stellen in diesem Beitrag unterschiedliche chirurgisch-therapeutische Optionen im Umgang mit großen periprothetischen Zysten (PPZ) nach endoprothetischem Ersatz des oberen Sprunggelenkes (OSG) dar und zeigen kurzfristige Ergebnisse auf.
Der endoprothetische Ersatz des OSG hat als operative Alternative zum jahrzehntelangen Goldstandard der OSG-Arthrodese in den letzten Jahren zahlenmäßig erheblich an Bedeutung gewonnen. Die allgemeine Literatur zur OSGEndoprothetik liefert mittlerweile eine gute Datenlage zu Standzeiten und Überlebensraten unterschiedlicher Modelle der modernen Drei-Komponentenrothesen. Mittelfristige Ergebnisse sind dabei überwiegend ermutigend, auch wenn die Ergebnisse und Standzeiten der Hüft- und Kniegelenkendoprothetik noch nicht erreicht sind. Objektive Daten iefern vor allem die Prothesenregisterstudien aus Norwegen, Schweden und Finnland mit Fünf-Jahres-Überlebensraten (ÜLR) zwischen 78 und 89 Prozent. Auch spezialisierte Zentren (Anderson et al., Knecht et al., Spirt et al., Doets et al., San Giovanni et al., Wood et al.) publizierten Fünf-Jahres-ÜLR zwischen 70 und 93 Prozent. Haddad et al. fanden in einem systematischen Literatur-Review von unter anderem zehn Studien mit 852 endoprothetisch versorgten Patienten Fünf- beziehungsweise Zehn-Jahres-ÜLR von 87 und 77 Prozent. Stengel et al. ermittelten in einer Meta-Analyse von 18 Studien eine höhere Fünf-Jahres-ÜLR von 90,6 Prozent.
Dennoch sind auch Komplikationen der OSG-Endoprothetik hinlänglich bekannt und Limitierungen der Standzeiten ergeben sich bekanntermaßen durch früh- und postoperative Komplikationen, wobei Wundheilungsstörungen und die aseptische Lockerung nach wie vor als die häufigsten Komplikationen in der allgemeinen Literatur zur Sprunggelenkendoprothetik gelten. In der Literatur
stellt auch die aseptische Lockerung gleichzeitig die häufigste Ursache für einen Revisionseingriff dar.
In zunehmendem Maße finden sich jedoch in der internationalen Literatur klinische Arbeiten, die sich mit PPZ beschäftigen und diese Komplikation aufzeigen. In Fachkreisen werden mittlerweile PPZ als die häufigste Komplikation nach OSG-Endoprothetik bezeichnet. Bis vor etwa drei Jahren beispielsweise war die Datenlage dahingehend noch sehr gering und überraschend wenige Arbeiten beschäftigten sich mit der alleinigen Zystenhäufigkeit – die Autoren selbst wiesen 2013 erstmals im deutschsprachigen Raum (Fuß & Sprunggelenk) auf das Problem der PPZ hin. Abbildung 1 zeigt beispielsweise eine riesige PPZ talarseitig.
PPZ scheinen sowohl ein Früh- als auch ein Spätphänomen nach OSGEndoprothetik zu sein und treten sehr häufig in Erscheinung. Es besteht aber Uneinigkeit darüber, was die Bildung von PPZ auslöst – die Ursache periprothetischer Zystenbildung ist bislang ungeklärt. Folgende Ursachen können in Betracht kommen und werden in der Literatur diskutiert: die Beschichtung der Prothesen, der Abrieb von Prothesenpartikeln, das Phänomen des stress shieldings, das Prothesendesign, präoperative „unbedeutende“ Arthrosezysten.
Unabhängig vom Prothesentyp ist der Talus am häufigsten betroffen, gerade talar erreichen PPZ teilweise erhebliche Ausmaße (>400 mm2). Eine eigene Untersuchung der Autoren ergab, dass die Mehrheit der Patienten mit PPZ (86 %) keine mit den Zysten in Verbindung stehenden Beschwerden aufweisen. Die Dunkelziffer nicht detektierter Zysten dürfte jedoch groß sein. Patienten mit PPZ hatten allerdings eine statistisch signifikant höhere mittlere Beweglichkeit und einen statistisch signifikant höheren mittleren AOFAS-Score als Patienten ohne PPZ.
Somit bleibt neben den Ursachen auch die klinische Bedeutung von PPZ unklar – gerade Fragen über den Spontanverlauf sowie das Potenzial von PPZ zur Größenprogredienz bleiben ungeklärt. In Bezug auf Erfahrungen im chirurgischen Umgang mit PPZ ist die Literatur ebenfalls noch nicht sehr ergiebig.
Kurzfristige Studienergebnisse
Es wurden von den Autoren retrospektiv 17 Patienten mit einem mittleren Alter von 67,8 Jahren (52–81 Jahre) und mit einem Nachbeobachtungszeitraum von mindestens sechs Monaten nachuntersucht, die eine Revision aufgrund einer enormen Zystenbildung beziehungsweise Zystenprogredienz und/oder Schmerzen (in Verbindung mit PPZ stehend)
erhielten.
Der mittlere Nachbeobachtungszeitraum betrug dabei 31 Monate (6–68 Monate). Die Revision wurde im Mittel nach 72 Monaten (18–147 Monate) nach Erstimplantation der OSG-Endoprothese (Typ S.T.A.R., SBi, Small Bone Innovations) durchgeführt. Am häufigsten wurden erhebliche PPZ (> 400 mm2) im Talus vorgefunden.
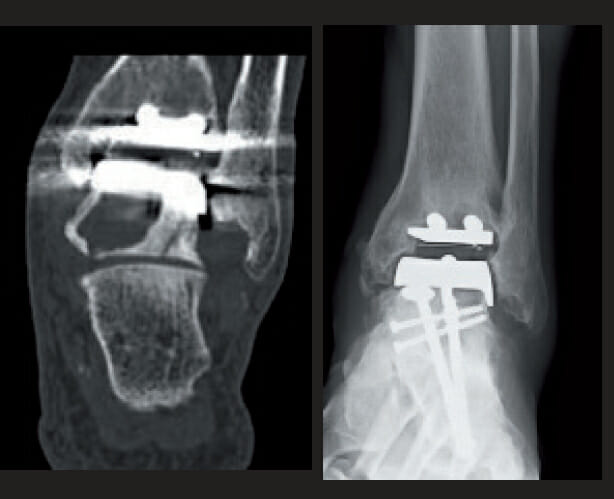
Behandlungsoptionen waren die Ausräumung der Zysten mit anschließender Defekt-Auffüllung mit autologer Beckenkammspongiosa und/oder Beckenkammtransplantate (vorderer oder hinterer Beckenkamm, abhängig von der Zystengröße) mit oder ohne Schraubenfixation. Abbildung 2 zeigt ein entsprechendes Versorgungsbeispiel. Vier Patienten erhielten einen kompletten Prothesenwechsel (Hintegra-Revisions-Prothese, Smith & Nephew).
Die mittlere Beweglichkeit betrug in dieser Patientengruppe postoperativ 32,5°. Postoperative Röntgenaufnahmen und CT-Bildgebung zeigen bislang eine gute knöcherne Einheilung der eingebrachten Beckenkammspongiosa beziehungsweise Beckenkammtransplantate. In einem Fall zeigte sich die erneute Bildung einer PPZ.
Trotz des noch kurzen Nachbeobachtungszeitraumes
werden unterschiedliche prothesenerhaltende therapeutische Optionen aufgezeigt, bevor eine ebenso technisch anspruchsvolle Konversion in eine OSG-Arthrodese als Salvage-Prozedur
notwendig ist.
Literatur auf Anfrage.
Autoren:
Dr. Manuel Nell,
Prof. Dr. med. Johannes Hamel
Zentrum für Fuß- und Sprunggelenkschirurgie,
Orthopädie Zentrum Arabellapark
Englschalkingerstr. 12
81925-München
E-Mail: manuel.nell@hotmail.com
Quelle:
ORTHOPÄDISCHE NACHRICHTEN | 06.2016 | FUß SPECIAL – BIERMANN MEDIZIN, www.biermann-medizin.de
Abb. 1: Große periprothetische Zyste talarseitig mit Kommunikation subtalar.
Abb. 2: Z. n. talarseitiger Zystenausräumung und Defektfüllung mit schraubenfixiertem hinterem Beckenkammtransplantat. Begleitend Subtalararthrodese.